記事・インタビュー
はじめに
この輸液の連載もいよいよ佳境です。今回は、輸液の3Rのうち、最も頻度の高いと思われるRoutine maintenanceを皆さんと再考していきましょう。研修医や専攻医の駆け出しの頃、上級医から「(維持)輸液、適当に出しておいて」と言われ、輸液の本をひっくり返しながら、あれこれ処方したという経験、ほとんどの医師にあることでしょう。一方で、輸液の本を見ても、難しいことが羅列されており、わかったような、わからないような感覚に陥りがちです。加えて、上級医によって輸液の内容が結構違う…。けれど、あまり大きなトラブルが生じない。結果、「よくわからないけど、まぁ、いっか」ということになりがちですよね。今回は最近の維持輸液の知見をご紹介しながら、症例を通して考えてみます。
【症例】
79歳男性。杖歩行ができ、身の回りのことは大方できるくらいのADLの方。2日前からの発熱、搬送当日にいよいよ体動困難となり、家族により救急要請された。既往歴は高血圧で、現在、アムロジピン5mgを1日1回内服している。
来院時のバイタルサインは以下の通り:JCS Ⅰ-2、血圧110/68mmHg、心拍数 104回/分 整、呼吸数22回/分、SpO289%(室内気)、体温 38.1℃。ERでの各種精査で肺炎球菌性肺炎と診断し、抗菌薬としてセフトリアキソンの投与が開始された。搬送前日からほとんど食事がとれていなかったとのことであった。バイタルサイン、身体所見、各種検査所見から、循環動態は保たれ、極端な脱水はないと判断した。
指導医から「抗菌薬はセフトリアキソンを続けながら、あとは適当に、維持輸液出しておいて!」と言われたあなたはこの後の維持輸液を処方することになった。
テーマ予定
シリーズ1. 輸液の適応を3Rで整理する
シリーズ2. 救急外来でのリアルワールド輸液を再考する:Non criticalとCriticalに分類
シリーズ3. Resuscitation:Criticalな患者の輸液総論~“ROSD” 敗血症を例に~
シリーズ4. Resuscitation:敗血症のOptimization phaseをどう乗り切るか?~特に侵襲的モニタリングなし~
シリーズ5. Resuscitation:敗血症のStabilizationやDe-escalation phaseをどうするか?
シリーズ6. Redistribution:あえて代謝性アルカローシスを例に考える
シリーズ7. Redistribution:代謝性アシドーシスを例に考える
シリーズ8. Redistribution:低K血症の補正
シリーズ9. Routine maintenance:Non criticalの急性期維持輸液※今回
シリーズ10. Redistribution:低Na血症の補正を超深掘り
Routine maintenance:Non criticalの急性期維持輸液
1)Routine maintenanceでのキーナンバー「25:1」を知っておこう
2)急性期患者での漫然とした3号液継続は医原性低Na血症を起こすかも
3)点滴の24時間キープを見直そう
4)軌道修正こそが、輸液処方の一番のTips!
古典的な維持輸液の理論は1950年代!
現在、輸液の教科書でよく見かける基礎的な理論は、実はかなり歴史が古く、1950年代のTalbotらの業績まで遡ります1)。70年近く前の理論ですが、この輸液の理論は素晴らしく、実際、ある程度小康状態を維持した患者のRoutine maintenanceの輸液では、今なお有効な理論であることは皆さんお感じになっていると思います。だからこそ、今の輸液の教科書に載っているのでしょう。
一般的に、Routine maintenanceの輸液として、水分量は25~30mL/kg/日(高齢者では併存疾患の問題から20~25mL/kg/日)、Naは1~1.5mEq/kg/日、Kは0.5~1mEq/kg/日の投与をすれば、体液量・電解質バランスを維持できることがわかっています。人間の体はよくできており、恒常性を維持できるからこそ、各種投与量に幅があるのですが、一方で研修医の先生たちなど初学者にはこの数字の幅まで1つ1つ覚えるのは少しハードルが高いかもしれません。そのため、筆者は自施設の研修医の先生たちには、「キーナンバー25:1」とシンプルにして教えています。「まずは、なんとなくでよいから、数字の感覚を実感してもらうことが大事」と筆者は考えているからです(図1)。
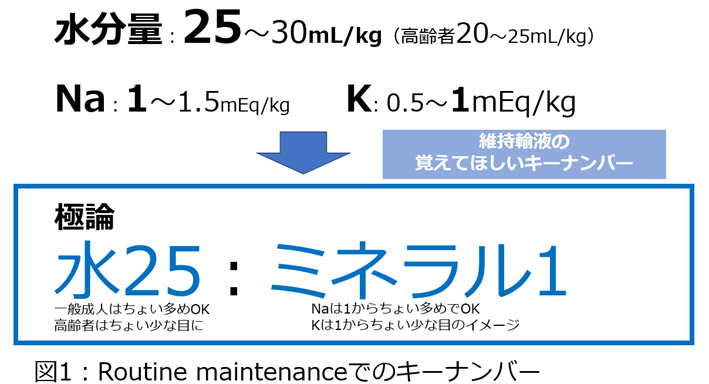
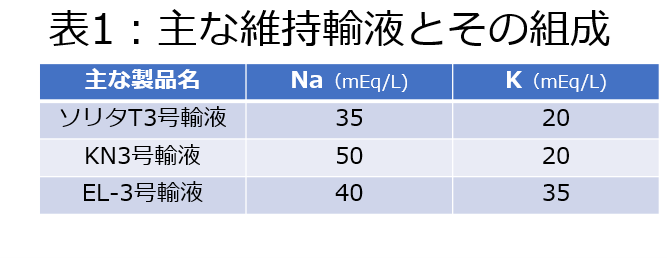
そして、この水分・Na・Kの含有量で、うまく組まれているのが、ご存知、3号液です。日本では様々なメーカーから3号液が販売されており、多少の組成の違いはありますが、大きく外れないようにできています(表1)。3号液をこの水分量25mL/kg/日になるような本数、例えば、70kgの人であれば70×25=1750mL、一般成人は少し多めでもよいので、2000mL、いわゆる「4本回し」です。これで大きく外れません。実際、70kgの人にソリタT3号液を2000mL輸液すると、70mEqのNaと40mEqのKで投与となり、必要な電解質量を投与できていることがわかります。
漫然とした3号液は低Na血症の原因になるかも
「じゃあ、今回のケースも、体重を測定した後、25mL/kg/日相当の3号液を使えばいいですね!」としたいところです…が、今回はさらにここから深掘りしていきます。このケースで3号液から開始しても、数日の間は極端に大きなトラブルにはならないでしょう。ただ、低Na血症には注意が必要です。というのも、状態の悪い入院患者≒急性期の患者では、従来の理論通りにRoutine maintenance、維持輸液をすると、医原性低Na血症が増えることがここ10~20年の知見でわかってきています。1950年代のTalbotらの理論では、不都合な現象がちらほら出てきているのです。ある報告によれば、入院患者の医原性低Na血症は15~30%の頻度なのだそうです2,3)。思ったより高い頻度だと思いませんか?特に恒常性がまだ十分に発達していない小児で医原性低Na血症の頻度がより高いことが想定されています3)。高齢者も、同様に医原性低Na血症のリスクが高い可能性が指摘されています4)。
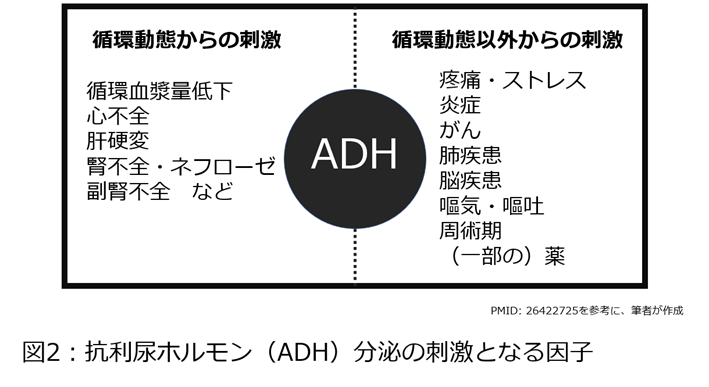
なぜ医原性低Na血症が生じるのでしょうか?このメカニズムの鍵は抗利尿ホルモン:ADH(Antidiuretic hormone)です。ADHは端的にいうと「自由水を体に溜め込む」働きをするホルモンです。自由水というのは、Naなどの電解質を含まない真水のことだとここでは考えてください。このADHが出ている状態で自由水の多い点滴をすると、自由水を溜め込むため、だんだん自由水が過剰になり、体の中ではNaが希釈され、低Na血症が進行していくというわけです。このADHは様々なことで分泌されることが知られています(図2)。図2を眺めてみると、急性期入院患者は何かしらのADH分泌の刺激となる因子を持っていることがほとんどだとおわかりいただけるでしょう。3号液はNa含有量が比較的少ない、つまり自由水の多い輸液製剤です(いわゆる低張液)。そのため、ADHの分泌が多いであろうと予想される急性期疾患で、特に小児や高齢者で、漫然と3号液を使用していると、知らぬ間に医原性低Na血症を作ってしまうというわけです。
なお、こういった知見が積み重なり、MoritzらがRoutine maintenanceの輸液でも、等張液(=細胞外液)が望ましいのではないかという総説を出しています5)。また、2023年にはシステマティックレビューをもとに、ヨーロッパ小児・新生児集中治療学会が、小児の急性期疾患ではRoutine maintenanceの輸液でも、医原性低Na血症を避けるために、低張液ではなく、等張液(=細胞外液)を使用すべきであるという提言を含んだガイドラインを出しています6)。筆者個人としては、小児領域ではありますが、ガイドラインで提言されたことは極めて意義が大きいと感じています。今後、成人領域、特に高齢者でも同様の動きが出てこないか注目です。
絶食のRoutine maintenanceは24時間キープが必須なのか?
さらに深掘りしていきます。一部の地域(いや、多くの地域でしょうか)における絶食の患者のRoutine maintenanceの輸液は24時間キープを必須としているようです。ただ、Routine maintenanceの輸液で24時間キープがなぜ必要かを突き詰めていくと、かなり根拠が曖昧です。筆者が調べた限りでは、直接的なエビデンスは残念ながら見つかりませんでした。視点を変えて、生理学的に考えてみましょう。本来、私たちが腸を使って水分を取るときには、間欠的に水分を吸収しています。そのため、飲食をしない夜間、特に就寝中は夕食分の残りの水分や栄養をわずかに吸収している程度でしょう。真夜中もずっと水分が体に入り続けるのは、あまり生理的とは言えない状況です。医療はなるべく生理的な状況に近づけることが基本である中、原理原則に反しているのではと筆者は考えています。
「24時間キープの方がルート閉塞などのルートトラブルが少ないから」という点で24時間キープを好む方もいるかもしれません。英語では、Keep vein open:KVOと表現されるようです。このあたりのエビデンスはどうなのでしょうか?調べてみると、ロックして間欠的にルートを使用すること(以下、間欠使用)と、KVOでのルートの開存性(patency)の完全な結論までは出ていないようです。ただ、現時点でのいくつかのエビデンスを踏まえると、間欠使用とKVOでほとんど差がないといってもよさそうです。
具体的には、間欠使用に比べて、KVOがわずかに開存性がよい程度で、その差は数時間から最大でも半日程度のようです(7,8)。臨床的に有意なものとは考えづらいですね。実際、新生児領域の報告ではありますが、間欠使用の方が医療費は安く、看護師の管理の時間が短かったと報告するものもあります(9)。コメディカルにも優しく、医療費も抑えられるなら、間欠使用に是非したいなと思うのは筆者だけでしょうか?ただ、これらの開存性の論文は小児領域の報告ばかりで、筆者が検索した限りでは、成人での英文での報告は見つけられませんでした。血管の性状が大きく異なるであろう成人、特に高齢者でも同様の開存性になるかは当然、議論があります。ただ、高齢者でもルートの間欠使用で、筆者は不都合を感じていません。なお、蛇足ですが、これらの話は状態がある程度安定したRoutine maintenanceでの輸液の話です。当然、Resuscitation(蘇生)やRedistribution(補正)の一部では安全な治療のために24時間キープの点滴を行います。
点滴開始時刻は病棟の看護師の視点に立とう
さらにさらに深掘りしていきます。皆さんはメインの輸液や薬剤を点滴投与する時刻にこだわっていますか?厳格な投与間隔を保たないといけない薬などは、その投与時刻は必然的に決まってしまうのでしょうが、それ以外の比較的融通がきくものは、是非、点滴をつなげる病棟の看護師の視点に立って指示を出したいものです。というのも、病棟の看護師は多数の仕事があり、とても大変だからです。6時にAさんに点滴をつないで、8時にBさんに別の点滴をつないで、その間にCさんの食事介助をして…といった具合です。私たち医療者が一番こだわるべき指標は患者さんのアウトカムですが、次に大事なのはそのプロセスです。同じアウトカムが達成できるなら、プロセスはよりシンプルに、より他職種がやりやすいようにしたいものです。筆者は、自施設の若手医師にこのことを最初に指導し、病棟の多忙な時刻に点滴の開始・交換とならないように指導をしています。病棟の多忙な時刻は病院・病棟によって違うと思います。是非、自施設の病棟スタッフに確認してみてください。「こんなことにまで配慮してくれるのですか?!」と感謝されること間違いなしです!
【症例続き】
79歳のプレフレイルの男性で、輸液は25mL/kg/日よりは少なめ、20mL/kg/日程度がよいだろうと予想した。体重を測定すると、52kgであった。入院時の採血データで、BUN 19mg/dL、Cre 1.0mg/dL、Na 136mEq/L、K 3.8mEq/L、Cl 102mEq/Lであった。バイタルサインと合わせて、極端な脱水や電解質異常はないことがわかった。52kg×20mL/kg/日≒1100mL程度の水分をRoutine maintenanceの輸液として点滴することにした。医原性低Na血症が起こりやすい状況と判断し、あえて3号液を避けて、等張液:ソルアセトDを選択した。ソルアセトD 500mLにKCL 10mEqを混注した点滴を1日2本、またセフトリアキソン2gの溶解で生理食塩水100mLを使用することにした。加えて、しばらく食事とれない可能性からビタミンも投与することにし、ビタメジン1Aを生食50mLに溶いて点滴とした。これらの点滴を日中に投与完了し、夜間はルートがロックとなるよう開始時刻・点滴速度の指示を出した。
軌道修正をこまめにやるのが、失敗しないRoutine maintenanceのコツ
ここからが輸液のリアルワールドでのTipsです。「輸液は計算通りになかなかいかない。こまめに軌道修正するのが現実的」です。なので、重症な状況では数時間ごとに血液ガスは測定するでしょうし、今回のようなある程度安定した急性期患者さんでも、2~3日に1回は採血し、その電解質などのデータから適宜軌道修正することが大事です。特にBUN、Cre、Na、Kなどのデータに注意します。
また、現場では食事量を加味して輸液を軌道修正することが大事です。食事をとれているにもかかわらず、漫然と輸液していれば、輸液過多になってしまうことは想像に難くないでしょう。各病院で、それぞれの食事の水分量やNa量(または塩分量)などが示されていると思います。もちろんそれを見ながら再度計算していただくのが理想的なのですが、実際にはなかなか面倒です。ここでは大雑把な目安として、1食あたり水分500mLを覚えておいてください。1食全量食べられていれば、水分500mLとバランスの取れた電解質が摂取できたと考える、1食で6割程度の摂取であれば、水分は500×0.6=300mL程度の水分とバランスの取れた電解質が摂取できたと考えて、その分を差し引いて次の日の輸液を組むといったイメージです。
【症例続き】
セフトリアキソンの開始で、呼吸状態や発熱も徐々に改善した。入院してみると、だいたい3割程度の食事量が続いた。入院3日目の採血データで、BUN 12mg/dL、Cre 0.9mg/dL、Na 140mEq/L、K 3.9mEq/L、Cl 108mEq/Lであった。食事からは、500×0.3×3≒500mL程度の水分とバランスの取れた各種電解質が摂取されていると概算した。そのため入院4日目からは、ソルアセトD 500mLにKCL 10mEqを混注した点滴を1日1本と、セフトリアキソンのみを続けた。食事がある程度とれているため、ビタミン剤は終了した。状態も安定したため、入院4日目に抗菌薬を内服にスイッチ、また食事量もさらに改善し、8割以上食べられるようになったため、入院6日目に退院した。経過中に特に電解質異常は起こらなかった。
終わりに
今回はRoutine maintenance をあえて深掘りしてお伝えしました。「適当にやっといて」と言われ、なんとなくやりがちなRoutine maintenanceの輸液。実は医原性低Na血症のリスクが一部で言われていること、24時間キープが本当に必要なのかなどを考えてもらう回としました。いかがでしたか?さて、次回は最終回、コモンにして輸液の鬼門?の低Na血症を超深掘りしてみます。お楽しみに!
<参考文献>
1)Talbot NB, Crawford JD, Butler AM. Homeostatic limits to safe parenteral fluid therapy. N Engl J Med. 1953 Jun;248(26):1100–8.
2)Fujii T, Udy AA, Nichol A, Bellomo R, Deane AM, El-Khawas K, et al. Incidence and management of metabolic acidosis with sodium bicarbonate in the ICU: An international observational study. Crit Care. 2021 Feb;25(1):45.
3)Alobaidi R, Morgan C, Basu RK, Stenson E, Featherstone R, Majumdar SR, et al. Associations Between Fluid Balance and Outcomes in Critically Ill Children: A Protocol for a Systematic Review and Meta-analysis. Can J Kidney Health Dis. 2017;4:2054358117692560.
4)Filippatos TD, Makri A, Elisaf MS, Liamis G. Hyponatremia in the elderly: challenges and solutions. Clin Interv Aging. 2017;12:1957–65.
5)Moritz ML, Ayus JC. Maintenance Intravenous Fluids in Acutely Ill Patients. N Engl J Med. 2015 Oct;373(14):1350–60.
6)Brossier DW, Tume LN, Briant AR, Jotterand Chaparro C, Moullet C, Rooze S, et al. ESPNIC clinical practice guidelines: intravenous maintenance fluid therapy in acute and critically ill children- a systematic review and meta-analysis. Intensive Care Med. 2022 Dec;48(12):1691–708.
7)Yeung F, Miller MR, Ojha R, McKelvie B, Poonai N, Bock DE, et al. Saline-Lock Versus Continuous Infusion: Maintaining Peripheral Intravenous Catheter Access in Children. Hosp Pediatr. 2020 Dec;10(12):1038–43.
8)Hoff R, Vervisch K, De Coen K, Smets K. Continuous infusion vs. intermittent flushing of peripheral cannulas in neonates using a needleless connector: a prospective cohort study. J Perinat Med. 2019 May;47(4):464–9.
9)Stok D, Wieringa JW. Continuous infusion versus intermittent flushing: maintaining peripheral intravenous access in newborn infants. J Perinatol. 2016 Oct;36(10):870–3.
<プロフィール>

柴﨑 俊一(しばざき・しゅんいち)
ひたちなか総合病院 総合内科
2010年、筑波大学医学専門学群医学類を卒業。諏訪中央病院にて初期研修を経て、2012年に同病院内科研修医。
その後、名古屋第二赤十字病院腎臓内科にて国内留学、諏訪中央病院にて腎臓・糖尿病内科/総合内科として勤務後に2017年から現職。
個人としては”日本の墨子”を目指し、組織としては、茨城1愛ある診療を目標にかかげる。市中病院改革:特に教育改革、ボトムアップ型組織マネジメントを進めている。
柴﨑 俊一
このシリーズの記事一覧
-
記事

3Rで整理する 輸液の基本の「き」 ~輸液の適応を3Rで整理する~
- 研修医
- 専攻医・専門医
3Rで整理する 輸液の基本の「き」 ~輸液の適応を3Rで整理する~
柴﨑 俊一
-
記事

3Rで整理する 輸液の基本の「き」 ~救急外来でのリアルワールド輸液を再考する:Non criticalとCriticalに場合分け~
- 研修医
- 専攻医・専門医
3Rで整理する 輸液の基本の「き」 ~救急外来でのリアルワールド輸液を再考する:Non criticalとCriticalに場合分け~
柴﨑 俊一
-
記事
3Rで整理する 輸液の基本の「き」 ~Resuscitation:Criticalな患者の輸液総論:“ROSD” 敗血症を例に~
- 研修医
- 専攻医・専門医
3Rで整理する 輸液の基本の「き」 ~Resuscitation:Criticalな患者の輸液総論:“ROSD” 敗血症を例に~
柴﨑 俊一
-
記事

3Rで整理する 輸液の基本の「き」 ~Resuscitation:敗血症のOptimization phaseをどう乗り切るか?~特に侵襲的モニタリングなし~
- 研修医
- 専攻医・専門医
3Rで整理する 輸液の基本の「き」 ~Resuscitation:敗血症のOptimization phaseをどう乗り切るか?~特に侵襲的モニタリングなし~
柴﨑 俊一
関連する記事・インタビュー
-
記事

3Rで整理する 輸液の基本の「き」 ~救急外来でのリアルワールド輸液を再考する:Non criticalとCriticalに場合分け~
- 研修医
- 専攻医・専門医
3Rで整理する 輸液の基本の「き」 ~救急外来でのリアルワールド輸液を再考する:Non criticalとCriticalに場合分け~
柴﨑 俊一
-
記事

3Rで整理する 輸液の基本の「き」 ~輸液の適応を3Rで整理する~
- 研修医
- 専攻医・専門医
3Rで整理する 輸液の基本の「き」 ~輸液の適応を3Rで整理する~
柴﨑 俊一
-
記事

3Rで整理する 輸液の基本の「き」 ~Resuscitation:敗血症のOptimization phaseをどう乗り切るか?~特に侵襲的モニタリングなし~
- 研修医
- 専攻医・専門医
3Rで整理する 輸液の基本の「き」 ~Resuscitation:敗血症のOptimization phaseをどう乗り切るか?~特に侵襲的モニタリングなし~
柴﨑 俊一
-
記事

3Rで整理する 輸液の基本の「き」 ~Redistribution:低Na血症の補正を超深掘り~
- 研修医
- 専攻医・専門医
3Rで整理する 輸液の基本の「き」 ~Redistribution:低Na血症の補正を超深掘り~
柴﨑 俊一
人気記事ランキング
-

医師が後回しにしがちな、もったいない控除枠3選!
- ライフスタイル
- 専攻医・専門医
- お金
医師が後回しにしがちな、もったいない控除枠3選!
-

著者が語る☆書籍紹介 『がっくんといっしょ エコー解剖のひろば』
- 新刊
- 研修医
- 医書マニア
著者が語る☆書籍紹介 『がっくんといっしょ エコー解剖のひろば』
石田 岳
-

書評『臨床推論の落とし穴 ミミッカーを探せ!』~“ミミッカー”の視点で臨床推論を深める一冊!
- 新刊
- 研修医
- 医書マニア
書評『臨床推論の落とし穴 ミミッカーを探せ!』~“ミミッカー”の視点で臨床推論を深める一冊!
三谷 雄己【踊る救急医】
-

整形外科に進まない研修医も必読!研修医が読んでおくべき整形外科系の医学書4選
- ベストセラー
- 研修医
- 医書マニア
整形外科に進まない研修医も必読!研修医が読んでおくべき整形外科系の医学書4選
三谷 雄己【踊る救急医】
-

書評『あの研修医はすごい! と思わせる 症例プレゼン〜ニーズに合わせた「伝わる」プレゼンテーション』
- 新刊
- 研修医
- 医書マニア
書評『あの研修医はすごい! と思わせる 症例プレゼン〜ニーズに合わせた「伝わる」プレゼンテーション』
三谷 雄己【踊る救急医】
-

著者が語る☆書籍紹介 『暗記しやすい! 医療現場の言いかえ英単語』
- 新刊
- 研修医
- 医書マニア
著者が語る☆書籍紹介 『暗記しやすい! 医療現場の言いかえ英単語』
山田 悠史
-
研修医や専攻医などの若手医師でも、医師賠償責任保険は必要?
- 研修医
- ライフスタイル
- お金
研修医や専攻医などの若手医師でも、医師賠償責任保険は必要?
-

著者が語る☆書籍紹介 『胸部X線・CTの読み方やさしくやさしく教えます!改訂版』
- 新刊
- 研修医
- 医書マニア
著者が語る☆書籍紹介 『胸部X線・CTの読み方やさしくやさしく教えます!改訂版』
中島 啓
-

2025年最新版 初期研修医におすすめの救急を学べる医学書10選
- ベストセラー
- 研修医
- 医書マニア
2025年最新版 初期研修医におすすめの救急を学べる医学書10選
三谷 雄己【踊る救急医】
-

医師が選ぶならどんな保険?お得な保険の選び方
- ライフスタイル
- 開業
- お金
医師が選ぶならどんな保険?お得な保険の選び方
