記事・インタビュー

はじめに
前回は、輸液の適応3RにおけるResuscitationの輸液、「ROSD」の4つのフェーズに分けられること、その中でもO:Optimization期についてお話ししました。今回は、S:Stabilization期とD:De-escalation期についてお話をしていきましょう。
テーマ予定
シリーズ1. 輸液の適応を3Rで整理する
シリーズ2. 救急外来でのリアルワールド輸液を再考する:Non criticalとCriticalに分類
シリーズ3. Resuscitation:Criticalな患者の輸液総論~“ROSD” 敗血症を例に~
シリーズ4. Resuscitation:敗血症のOptimization phaseをどう乗り切るか?~特に侵襲的モニタリングなし~
シリーズ5. Resuscitation:敗血症のStabilizationやDe-escalation phaseをどうするか?※今回
シリーズ6. Redistribution:あえて代謝性アルカローシスを例に考える
シリーズ7. Redistribution:代謝性アシドーシスを例に考える
シリーズ8. Redistribution:低K血症の補正
シリーズ9. Routine maintenance:Non criticalの急性期維持輸液
シリーズ10. Redistribution:低Na血症の補正を超深掘り
Resuscitation:敗血症のStabilization期やDe-escalation期をどうするか?
1) 敗血症性ショックでノルアドレナリンとバソプレシンを併用しているなら、バソプレシンを残してノルアドレナリンから漸減!
2) 輸液過多は害悪。Stabilization期はFluid creepが思わぬ落とし穴。
3) De-escalation期のエビデンスは混沌としている。筆者は積極的利尿をかけている。
Stabilization期やDe-escalation期はどんなフェーズ?
Stabilization期は文字通り、血行動態が安定した時期です。具体的にはカテコラミンが漸減し、終了に向かっている状態です。敗血症であれば、順調にいけば1~3日程度でこの時期に入っているはずです。De-escalation期は今までの輸液で体内にたまった水分を尿で出し、疾患発症前の状態に戻っていく最終段階です。Stabilization期をさらに過ぎたタイミングですので、敗血症で経過が順調な場合、時期としては3~5日以後というところでしょう(図1)。この時期で大事なことは、①どうカテコラミンを漸減する?②輸液をいつやめる?③いつ利尿をかける?の3つに大きく分けられると筆者は考えています。
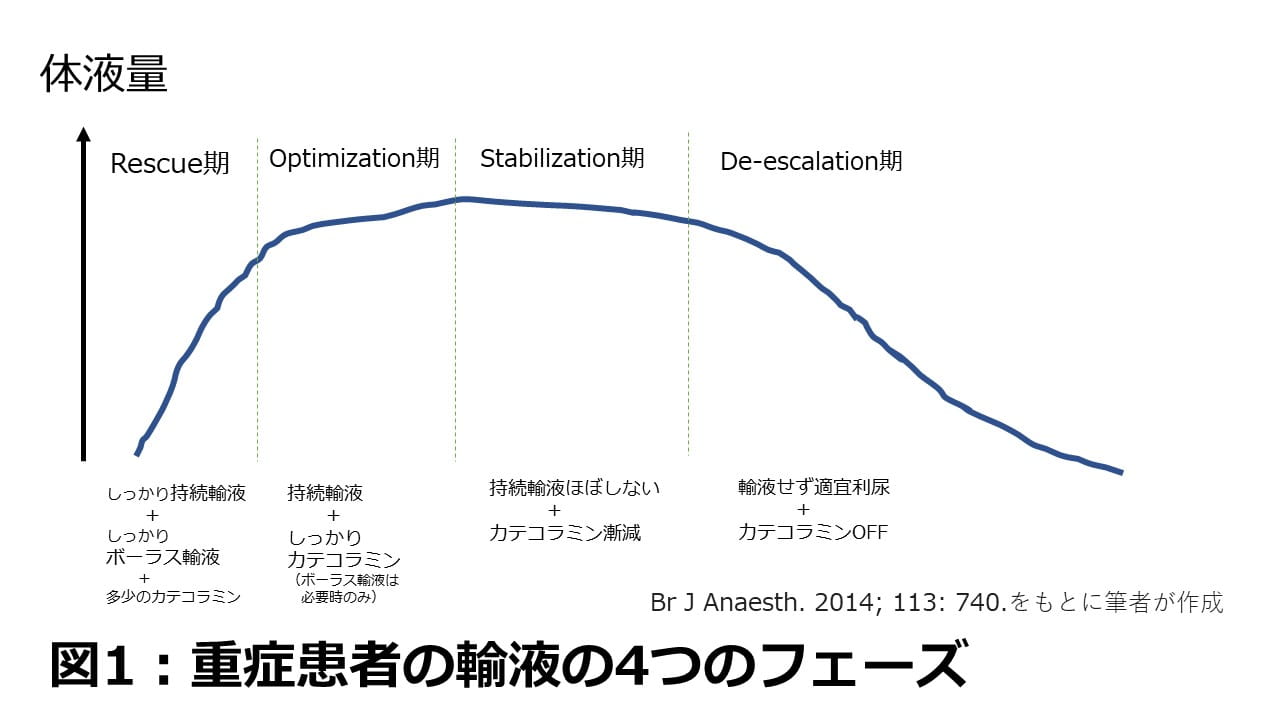
敗血症ならバソプレシンを残してカテコラミンを漸減せよ!
本シリーズは、カテコラミンの扱い方がメーンテーマではないので、さらっとお話ししますが、循環動態が不安定な患者にはカテコラミンをRescue期からOptimization期で積極的に使っていきます。特に、循環動態が不安定な敗血症、敗血症性ショックでは、ノルアドレナリンが第1選択である1)ことは、多くの読者がご存知でしょう。ノルアドレナリンは、α刺激が主にありながらも、β刺激がよいバランスで入るので、末梢血管を締めるだけでなく、心臓へも作用します。このノルアドレナリンを開始しても血行動態が不安定な場合は、バソプレシンを少量で使うことが推奨されています1)。敗血症では、バソプレシンが早期に枯渇するという知見があり、実際、VASST試験でノルアドレナリンとバソプレシンと併用することで、一部の患者群では死亡率が改善される可能性が示唆されています2)。
さて、話を戻しましょう。Stabilization期になると、文字通り、血行動態が安定しているため、カテコラミンが漸減していきます。では、敗血症性ショックで、特にノルアドレナリンとバソプレシンを併用していた場合、どちらを優先的に漸減するとよいのでしょうか? これについては、メタ解析が出ており、バソプレシンを残してノルアドレナリンを先に漸減・終了させた方が、その逆の場合に比べて低血圧の発生頻度が低い(リスク比 0.35、P値=0.008)という結果が出ています3)。ただ、この研究は異質性の高さが問題視されており、さらなる知見が必要とはされていますが、筆者の臨床の肌感覚と一致しているため、筆者もノルアドレナリンを先に漸減し、バソプレシンを残す戦略にしています。先述の、敗血症ではバソプレシンが枯渇しやすいという知見とも合致しますね。
蛇足ですが、カテコラミンなどの持続静注の漸減の際、調整間隔は半減期を意識しましょう。持続静注では半減期の最低3倍、理想としては5倍時間がたつと血中濃度が安定することが知られています。例えばノルアドレナリンの半減期は2~3なので、その5倍にあたる10~15分程度経過すれば、血中濃度はだいたい安定します。安全域をとって、筆者は30分間隔でノルアドレナリンを調整しています。同様に、バソプレシンは約20分なので、その5倍にあたる約100分程度で血中濃度はだいたい安定します。安全域をとって、筆者は120分=2時間の間隔でバソプレシンを調整しています。「バソプレシンをどんどん下げたら、血圧が下がってしまって慌てて戻した」なんていう経験がある方はいませんか?この半減期を意識すると、そんな問題もクリアできるかもしれません。
Stabilization期の輸液過多はFluid creepが隠れた原因かも?!
敗血症において輸液過多は独立した死亡のリスク因子となる4)、敗血症の3日目の体液バランスが生存者におけるICU入室期間および機械的換気期間の延長と関連する5)など、輸液過多が予後を悪くするという知見は枚挙に暇がありません。Optimization期では、カテコラミンをうまく使いつつ、輸液必要性がなければ安易に輸液を増やさずに輸液を制限する戦略が現在注目されています。
同様に、Stabilization期でも、なるべく無駄な輸液を減らすことが望ましいのではと、現在考えられています。「いや、安定した患者では、維持輸液はだいぶ絞っているから、自分は大丈夫」と思っている皆さんも、思わぬ落とし穴があるかもしれません。それはFluid creepです。Creepという単語は聞き慣れないかもしれませんが、オートマの自動車が、アクセルを踏まなくても車がゆっくりと動くクリープ現象のクリープと言えばイメージしやすいでしょうか。ここでは、ラインキープや持続静注の後押しなどでわずかに流している持続点滴などを指す用語です。
このFluid creepは意外に馬鹿にできず、Fluid creepの1日の平均総液量(中央値645 ml [308~1039 ml])で総輸液量の32.6%を占めた6)という驚くべき報告もあります。知らぬ間に結構な輸液量の原因になっていますね。裏を返せば、Stabilization期になったら「いつになったら点滴をやめられるか?」を積極的に考えるとも言い換えられます。実際、筆者は、経腸栄養が使えない状況や体液喪失が持続的にあるなどの一部の例外を除いて、Stabilization期では原則、メイン輸液は一切使っていません。持続静注の後押しの点滴なども一切使っていません。なるべくシンプル、そしてLess is moreを目指した管理をしています。
De-escalation期は利尿を…と言いたいが、エビデンスは混沌としている
Stabilization期はカテコラミンを漸減し、思い切ってほとんどの点滴を終了するフェーズでした。さて、 De-escalation期は、カテコラミンが完全に切れた集大成のフェーズです。今までの輸液がたまった状態を回収し、もとの状態に持っていくのがこの時期になります。「自然と利尿がつけばそれでよし」という考えもありますが、現在は、輸液過多は害悪という発想の延長で、この時期に積極的に利尿をかけることがトレンドとなりつつあります。なので、皆さんも積極的に利尿を…と言いたいところなのですが、エビデンスという意味では、Rescue期やOptimization期以上にDe-escalation期は貧弱で、より混沌としているのが正直なところです。
実際、2023年2月に出たばかりのPOINCARE-2試験7)がその悩ましさの象徴と言えるでしょう。この研究では、Stabilization期~De-escalation期の昇圧薬が終了できた挿管されたICU患者において、体重が入院時より+2kgであれば、フロセミドなどを使って、1日あたり-0.5kg以上のマイナスバランスになるように積極的に利尿をかける群と、自由に行うコントロール群を比較したランダム化比較試験(RCT)で、結果として両者でPrimary outcomeである60日死亡率に差はなく、Secondary outcomeの院内死亡率や人工呼吸器の装着日数などの差もなかったのです。
過去には、観察研究ではありますが、積極的利尿群の方が、人工呼吸器装着日数が短くなるなどの一定の効果があるという結果が出ている8)だけに、筆者個人としては、残念な結果でした。ただ、このPOINCARE-2試験の著者らは、まだ積極的利尿に効果がないと断定するのは早いとも述べています。これは、自由に行うコントロール群でもフロセミドなどを比較的使っていること、この試験の後半にはそれぞれの群のプロトコール遵守率が下がること、有意差はついていないが、積極的利尿群の方が死亡率は低い傾向にあることなどを理由にあげています。
過去には、観察研究ではありますが、積極的利尿群の方が、人工呼吸器装着日数が短くなるなどの一定の効果があるという結果が出ている8)だけに、筆者個人としては、残念な結果でした。ただ、このPOINCARE-2試験の著者らは、まだ積極的利尿に効果がないと断定するのは早いとも述べています。これは、自由に行うコントロール群でもフロセミドなどを比較的使っていること、この試験の後半にはそれぞれの群のプロトコール遵守率が下がること、有意差はついていないが、積極的利尿群の方が死亡率は低い傾向にあることなどを理由にあげています。
Stabilization期~De-escalation期、結局のところ、筆者はこうしています
「色々と悩ましいことは分かったけれど、結局どうしたらよいの?」という声にお応えして、エビデンスという意味では議論があるけれど、現時点で筆者がやっているプラクティスをご紹介します(表1)。

この背景としては、
①Stabilization期ではメイン輸液やFluid creepを原則やめることは先述の通りです。また、この時期の利尿ですが、積極的利尿の代表的な研究RADAR-2試験9)のプロトコールを踏まえ、ノルアドレナリンを使っていても0.2γ以下であれば、Stabilization期から、プラスマイナスゼロからややマイナスバランスを狙って利尿を考慮しています。RADAR-2試験では入院時より+2000ml(=+2kg)で利尿を開始としていますが、POINCARE-2試験の結果(7)を踏まえ、+2kgでもルーティーンの利尿とまでは筆者はしていません(Optimization期で、入院時から+2kg以上にならないように、輸液制限をする工夫はしています)。一方で、POINCARE-2試験で積極的利尿群と差がつかなかったコントロール群でも、入院時から+5kg程度で収まっていること、敗血症の状態安定までのプラスバランスが+5kgが中央値10)などの知見から、+5kgは絶対に超えないように、超えてしまった場合は原則利尿をかけています。
②カテコラミンを漸減する際に、ノルアドレナリンとバソプレシンを併用している場合は、バソプレシンを残す方が、その後の低血圧が生じにくいことは先述の通りです。
③カテコラミンが終了できたDe-escalation期では、積極的利尿を筆者は好んでいます。は必ずしも確立はしていませんが、-1000ml強のマイナスバランスになるようにはしています。ただ、収縮不全心では、輸液過多で肺水腫になりやすいだけでなく、前負荷の減少で1回拍出量が低下しやすいなど、利尿の面でも安全域が狭いことが理論的に想定されます。そのため、収縮不全心では-500ml/日程度のゆっくりとしたマイナスバランスを筆者は狙っています。また、収縮不全心では利尿できるタイミングの確認のために、血行動態的な鬱血が出始めているかを確認することが筆者は多いです。その判断にはVExUSというエコーのプロトコールを使っています。
④積極的利尿ではフロセミドを使うことが一般的ですが、一方で、高Na血症や低K血症になりやすいことが知られています。利尿薬の中では、サイアザイドは低Na血症になりやすい11)ことを逆手にとって、De-escalation期でNa上昇傾向の積極的利尿ではサイアザイドを併用し、その分、フロセミドを減量して利尿をかけることを好みます。ただし、De-escalation期の積極的利尿でサイアザイドを併用することで高Na血症が減ったという直接的なエビデンスがあるわけではありません。実際に慣れないと、思わぬ利尿がつきすぎることもままあるため、使用時には注意が必要かもしれません。また低K血症になりやすいので、下がりだしたら早期にK補充を行うことが筆者は多いです。
終わりに
以上、今回はStabilization期とDe-escalation期について概要を解説してみました。いかがだったでしょうか?皆さんの理解を深めるために、改めてROSDの要点を表にまとめました(表2)。

さて、利尿を好んで使うようになると、次にぶつかる壁が出てきます。そう、代謝性アルカローシスです。皆さんは、代謝性アルカローシスを無視していませんか?次回は代謝性アルカローシスをテーマに、輸液の適応3RのRedistributionを考えてみましょう。
<参考文献>
1)L E, A R, W A, M A, Cm C, C F, et al. Surviving Sepsis Campaign: International Guidelines for Management of Sepsis and Septic Shock 2021. Crit Care Med [Internet]. 2021 Nov [cited 2023 Mar 26];49(11). Available from: https://pubmed.ncbi.nlm.nih.gov/34605781/
2)Ja R, Kr W, J S, Ac G, Pc H, Dj C, et al. Vasopressin versus norepinephrine infusion in patients with septic shock. N Engl J Med [Internet]. 2008 Feb [cited 2023 Mar 26];358(9). Available from: https://pubmed.ncbi.nlm.nih.gov/18305265/
3)Song JU, Lee J, Park HK, Suh GY, Jeon K. Incidence of Hypotension after Discontinuation of Norepinephrine or Arginine Vasopressin in Patients with Septic Shock: a Systematic Review and Meta-Analysis. J Korean Med Sci. 2020 Jan;35(1):e8.
4)O’Malley CMN, Frumento RJ, Hardy MA, Benvenisty AI, Brentjens TE, Mercer JS, et al. A randomized, double-blind comparison of lactated Ringer’s solution and 0.9% NaCl during renal transplantation. Anesth Analg. 2005 May;100(5):1518–24.
5)Saugel B, Malbrain MLNG, Perel A. Hemodynamic monitoring in the era of evidence-based medicine. Crit Care Lond Engl. 2016 Dec;20(1):401.
6)Van Regenmortel N, Verbrugghe W, Roelant E, Van den Wyngaert T, Jorens PG. Maintenance fluid therapy and fluid creep impose more significant fluid, sodium, and chloride burdens than resuscitation fluids in critically ill patients: a retrospective study in a tertiary mixed ICU population. Intensive Care Med. 2018 Apr;44(4):409–17.
7)Bollaert PE, Monnier A, Schneider F, Argaud L, Badie J, Charpentier C, et al. Fluid balance control in critically ill patients: results from POINCARE-2 stepped wedge cluster-randomized trial. Crit Care Lond Engl. 2023 Feb;27(1):66.
8)Silversides JA, Major E, Ferguson AJ, Mann EE, McAuley DF, Marshall JC, et al. Conservative fluid management or deresuscitation for patients with sepsis or acute respiratory distress syndrome following the resuscitation phase of critical illness: a systematic review and meta-analysis. Intensive Care Med. 2017 Feb;43(2):155–70.
9)Silversides JA, McMullan R, Emerson LM, Bradbury I, Bannard-Smith J, Szakmany T, et al. Feasibility of conservative fluid administration and deresuscitation compared with usual care in critical illness: the Role of Active Deresuscitation After Resuscitation-2 (RADAR-2) randomised clinical trial. Intensive Care Med. 2022 Feb;48(2):190–200.
10)Perner A, Haase N,
<プロフィール>

柴﨑 俊一(しばざき・しゅんいち)
ひたちなか総合病院 総合内科
2010年、筑波大学医学専門学群医学類を卒業。諏訪中央病院にて初期研修を経て、2012年に同病院内科研修医。
その後、名古屋第二赤十字病院腎臓内科にて国内留学、諏訪中央病院にて腎臓・糖尿病内科/総合内科として勤務後に2017年から現職。
個人としては”日本の墨子”を目指し、組織としては、茨城1愛ある診療を目標にかかげる。市中病院改革:特に教育改革、ボトムアップ型組織マネジメントを進めている。
柴﨑 俊一
このシリーズの記事一覧
-
記事

3Rで整理する 輸液の基本の「き」 ~輸液の適応を3Rで整理する~
- 研修医
- 専攻医・専門医
3Rで整理する 輸液の基本の「き」 ~輸液の適応を3Rで整理する~
柴﨑 俊一
-
記事

3Rで整理する 輸液の基本の「き」 ~救急外来でのリアルワールド輸液を再考する:Non criticalとCriticalに場合分け~
- 研修医
- 専攻医・専門医
3Rで整理する 輸液の基本の「き」 ~救急外来でのリアルワールド輸液を再考する:Non criticalとCriticalに場合分け~
柴﨑 俊一
-
記事
3Rで整理する 輸液の基本の「き」 ~Resuscitation:Criticalな患者の輸液総論:“ROSD” 敗血症を例に~
- 研修医
- 専攻医・専門医
3Rで整理する 輸液の基本の「き」 ~Resuscitation:Criticalな患者の輸液総論:“ROSD” 敗血症を例に~
柴﨑 俊一
-
記事

3Rで整理する 輸液の基本の「き」 ~Resuscitation:敗血症のOptimization phaseをどう乗り切るか?~特に侵襲的モニタリングなし~
- 研修医
- 専攻医・専門医
3Rで整理する 輸液の基本の「き」 ~Resuscitation:敗血症のOptimization phaseをどう乗り切るか?~特に侵襲的モニタリングなし~
柴﨑 俊一
関連する記事・インタビュー
-
記事

3Rで整理する 輸液の基本の「き」 ~Resuscitation:Criticalな患者の輸液総論:“ROSD” 敗血症を例に~
- 研修医
- 専攻医・専門医
3Rで整理する 輸液の基本の「き」 ~Resuscitation:Criticalな患者の輸液総論:“ROSD” 敗血症を例に~
柴﨑 俊一
-
記事

3Rで整理する 輸液の基本の「き」 ~Resuscitation:敗血症のOptimization phaseをどう乗り切るか?~特に侵襲的モニタリングなし~
- 研修医
- 専攻医・専門医
3Rで整理する 輸液の基本の「き」 ~Resuscitation:敗血症のOptimization phaseをどう乗り切るか?~特に侵襲的モニタリングなし~
柴﨑 俊一
-
記事

3Rで整理する 輸液の基本の「き」 ~救急外来でのリアルワールド輸液を再考する:Non criticalとCriticalに場合分け~
- 研修医
- 専攻医・専門医
3Rで整理する 輸液の基本の「き」 ~救急外来でのリアルワールド輸液を再考する:Non criticalとCriticalに場合分け~
柴﨑 俊一
-
記事

3Rで整理する 輸液の基本の「き」 ~Redistribution:あえて代謝性アルカローシスを例に考える~
- 研修医
- 専攻医・専門医
3Rで整理する 輸液の基本の「き」 ~Redistribution:あえて代謝性アルカローシスを例に考える~
柴﨑 俊一
人気記事ランキング
-

著者が語る☆書籍紹介 『もう困らない外科系当直 歩いてくるレッドフラッグ (jmedmook)』
- 新刊
- 研修医
- 医書マニア
著者が語る☆書籍紹介 『もう困らない外科系当直 歩いてくるレッドフラッグ (jmedmook)』
三谷 雄己
-

先輩に聞いた! ①専門研修先探しのアドバイス
- 研修医
先輩に聞いた! ①専門研修先探しのアドバイス
-

書評『こどもの血液培養と菌血症 こけつきん11のオキテ』~子どもの菌血症診療を「楽しく深く」学べる一冊!
- 新刊
- 研修医
- 医書マニア
書評『こどもの血液培養と菌血症 こけつきん11のオキテ』~子どもの菌血症診療を「楽しく深く」学べる一冊!
三谷 雄己【踊る救急医】
-

著者が語る☆書籍紹介 『みんなで楽しくホスピタリストになろう!エビデンスと実臨床の架け橋』
- 新刊
- 研修医
- 医書マニア
著者が語る☆書籍紹介 『みんなで楽しくホスピタリストになろう!エビデンスと実臨床の架け橋』
永井 友基
-

医師が選ぶならどんな保険?お得な保険の選び方
- ライフスタイル
- 開業
- お金
医師が選ぶならどんな保険?お得な保険の選び方
-

著者が語る☆書籍紹介 『がっくんといっしょ エコー解剖のひろば』
- 新刊
- 研修医
- 医書マニア
著者が語る☆書籍紹介 『がっくんといっしょ エコー解剖のひろば』
石田 岳
-

整形外科に進まない研修医も必読!研修医が読んでおくべき整形外科系の医学書4選
- ベストセラー
- 研修医
- 医書マニア
整形外科に進まない研修医も必読!研修医が読んでおくべき整形外科系の医学書4選
三谷 雄己【踊る救急医】
-

著者が語る☆書籍紹介 『暗記しやすい! 医療現場の言いかえ英単語』
- 新刊
- 研修医
- 医書マニア
著者が語る☆書籍紹介 『暗記しやすい! 医療現場の言いかえ英単語』
山田 悠史
-
研修医や専攻医などの若手医師でも、医師賠償責任保険は必要?
- 研修医
- ライフスタイル
- お金
研修医や専攻医などの若手医師でも、医師賠償責任保険は必要?
-

2025年最新版 初期研修医におすすめの救急を学べる医学書10選
- ベストセラー
- 研修医
- 医書マニア
2025年最新版 初期研修医におすすめの救急を学べる医学書10選
三谷 雄己【踊る救急医】
