記事・インタビュー

はじめに
先月は「輸液は薬である」をキーフレーズに、輸液の適応、過剰な輸液は害、ルート確保と輸液の適応は別に考えるなどのお話をしました。皆さんの普段の輸液処方を再考するきっかけになりましたか?今月からはより現場に実装しやすいお話を皆さんと共有していきます。特に今月は読者である研修医の先生方にとって、おそらく最も興味があるであろう救急外来での輸液について知見を共有していきます。
テーマ予定
シリーズ1. 輸液の適応を3Rで整理する
シリーズ2. 救急外来でのリアルワールド輸液を再考する:Non criticalとCriticalに分類※今回
シリーズ3. Resuscitation:Criticalな患者の輸液総論~“ROSD” 敗血症を例に~
シリーズ4. Resuscitation:敗血症のOptimization phaseをどう乗り切るか?~特に侵襲的モニタリングなし~
シリーズ5. Resuscitation:敗血症のStabilizationやDe-escalation phaseをどうするか?
シリーズ6. Redistribution:あえて代謝性アルカローシスを例に考える
シリーズ7. Redistribution:代謝性アシドーシスを例に考える
シリーズ8. Redistribution:低K血症の補正
シリーズ9. Routine maintenance:Non criticalの急性期維持輸液
シリーズ10. Redistribution:低Na血症の補正を超深掘り
救急外来でのリアルワールド輸液を再考する:Non criticalとCriticalに場合分け
1) 救急外来のリアルワールド輸液は、Non criticalとCriticalに分けてみよう。
2) Non criticalでは無駄な輸液は避けよう。CriticalではICU患者のRescue期輸液を意識しよう。
3) Criticalでの輸液はボーラス輸液をしっかり、リンゲル液が無難。速度は、実は安全域が広い。
輸液の知識は温故知新。ただ研究の舞台は主にICUセッティング
先月もお話をしましたが、輸液の最も古い記録は1832年のイギリスで、コレラの下痢で生じた脱水患者を救命するために行った薄めの食塩水投与だとされています1)。さて、そこから時代を経ること約190年。この間で輸液についての知見はどう深まったのでしょうか?筆者がPubMedで”IV fluids”を検索してみたところ、1980年代までは論文数が少なく(?!)1990年代からちょっと増加、しばらく横這いでしたが、2000年代後半から急激に論文数が増えていました。まさに温故知新、この10年は過去の知見が見直され、新しい知見が判明しはじめているというのが、この輸液の世界の知見なのですね。そんな輸液の世界ですが、研究の主な舞台はICU患者・集中治療の領域で、実は救急外来セッティングでの輸液の研究は必ずしも多くはありません2)。そのため、今月、ICU患者の輸液のポイントを最初にご紹介し、その中で救急外来にかかわるところを取り出して外挿していこうと思います。
集中治療の輸液はフェーズで分ける。謎の呪文?!“ROSD”
ICU患者の輸液(先月の輸液の適応3RでのResuscitationに相当)の研究は特に敗血症を中心に発達してきました。その中で分かってきたことは、適切な輸液は患者さんの状態によってダイナミックに変わるということです。現在の知見では、重症患者さんの状態は4つのフェーズに分けるのが一般的です(図1)3)。Rescue期(文献によってはSalvage期としているものもあります)-Optimization期-Stabilization期-De-escalation期(文献によってはDe-resuscitation期としているものもあります)です。
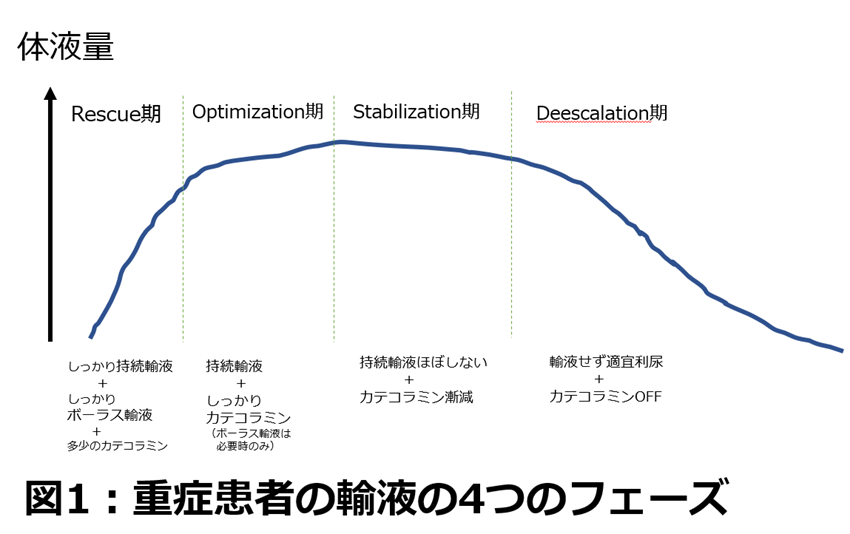 (Br J Anaesth. 2014; 113: 40.をもとに筆者が作成)
(Br J Anaesth. 2014; 113: 40.をもとに筆者が作成)
Rescue期は患者さんの循環が大きく崩れている状態で、循環を回復するためにボーラス輸液が必要なフェーズです。Optimization期はRescue期である程度の量の輸液が入ったところで、体に害を及ぼさずにマクロな循環とミクロな循環を保つためのケースバイケースの輸液が必要なフェーズです。Stabilization期では循環が安定しはじめたため、必要最小限の輸液のみとし、無為な輸液は避けるフェーズです。Deescalation期では一度、血管外に漏れた水分がまた血管内にしっかり戻るフェーズであり、原則として輸液はほぼせず、しっかり尿を出してあげるフェーズです。ガツンとボーラス輸液してみたり、逆に輸液を一切せずに利尿をかけてみたりするなど、重症患者さんの輸液戦略はダイナミックに変える必要があるというのは興味深いですよね。その概念の基礎となる4つのフェーズ:ROSDは来月以降も取り上げる予定なので、ぜひ頭の隅にとどめておいてください。
救急外来では?Non critical とCriticalに分けてみよう
さて、ICU患者の輸液から、救急外来患者の輸液に話を戻します。ICUと救急外来はセッティングが大きく変わります。救急外来は、特に北米型ERでは、軽症から重症まで様々な患者さんがいるので、重症患者さんしかいないICUとは対照的です。また、救急外来に滞在する時間は決して長くはありません。多くの病院では数時間の滞在でしょう。一方で、ICUは患者さんの状態が安定するまでの数日間の滞在です。つまり、ICUと救急外来では状況が異なるため、ICUでの輸液の知見をそのまま完全に救急外来に当てはめることには少し無理があるのです2)。
「じゃあ、どうすんじゃい?!」という突っ込みが入ってきそうです。現在ある知見から、複雑なリアルワールドでなんとか実装するには、「場合分け」が現実的だと筆者は考えています。具体的には軽症:Non criticalなケースと、重症:Criticalなケースの2つに場合分けします。前者のNon criticalでの輸液に関しては、かなり知見が限られており、救急外来で輸液して予後が改善するかは不明です2)。実際、Non criticalであれば、輸液の適応3Rに該当しないケースが多いだろうと予想され、筆者個人としては、輸液で予後は改善しないのではと考えています。そのため、筆者は救急外来のNon criticalなケースでは、ルート確保(生食ロック)しながら採血することはしますが、最初からルーティーンに輸液をつなぐことはなるべく避けるようにしています。また、成人の輸液の世界では経口補水を過小評価する傾向があるように筆者は感じています。ご存知のとおり、小児では(糖分と電解質をバランスよく含んだ)経口補水は無為な輸液を避けられる有用な方法の1つです4)。今後、Non criticalなケースにおける成人での経口補水などの知見も見直されるとよいなと筆者は感じています。一方、救急外来患者のCriticalなケースは、輸液の適応3RでのResuscitationにあたり、先ほどのICU患者の輸液の知見の一部を外挿できそうです。具体的には4つのフェーズのROSDの中でもR:Rescue期を救急外来で行うことになるでしょう。
救急外来でのCriticalなケースの輸液の実際
では、救急外来でCriticalなケースで輸液の適応3RのResuscitationにあたる輸液はどのようにしたらよいでしょうか?結論からお伝えしますと…
①まず500mL程度のボーラス輸液を行う。その後は循環次第で追加でボーラス輸液が現実的ぽい。
②輸液の種類は生理食塩水よりはリンゲル液の方が無難。
③ボーラス輸液の「速度」は安全域がかなり広く1000mL/h程度でも安全。大事なのは「速度」よりも「入れる総量」かも。
Criticalなケースでは循環が不安定ですが、この場合はまずガツンとした輸液:ボーラス輸液が必要です。慣習的に500mLを入れてみることが多く、その後の循環が改善しはじめたかどうかで、さらにボーラス輸液を追加するかを決めることが多いでしょう。敗血症(特に循環が不安定)では、30mL/kgの輸液を3時間以内に投与することが敗血症の世界的ガイドラインSSCG 2021で弱い推奨がされています5)。この弱い推奨の背景には、エビデンスの質が低いことがあります。実際、体重あたりの画一的なボーラス輸液量が妥当なのかは疑問視されています6)。なので、現状、リアルワールドでは500mLのボーラス輸液をして、循環次第でもう一度ボーラス輸液をして…というのが現実的だと筆者は考えています。
輸液の種類の研究も、この数年でSPLIT7)、SMART8)、BaSICS9)という大規模RCTで知見が深まりました。ここでは紙面の関係上、この3つのRCTの詳細はご紹介しませんが、リンゲル液と生理食塩水を比べたら、リンゲル液の方が腎予後などの観点から、わずかな差ではありますが、優れていそうという結果でした。(蛇足ではありますが、BaSICSのサブグループ解析をみるに、外傷性脳損傷では例外的に生理食塩水の輸液がよいのかもしれません9))
また、このBaSICSでは輸液速度についても研究されていて、ボーラス輸液を999mL/hと333mL/hで比べても死亡率などに差がなかったとされています。この研究では心不全も含まれていることを強調しておくべきでしょう。過去にもFENICEというICUの観察研究で、施設によって、ボーラス輸液速度は500~1333mL/hと様々であることが報告されています10)。1333mL/hってなかなかの速度ですよね。要は、(Rescue期の)ボーラス輸液の速度はかなり安全域が広く、リアルワールドでは速度はあまり問題にならないということです。むしろ、重要なのはボーラス輸液量なのではないかという意見が出始めています。
今回は救急外来という場面に限定したこともあって、Criticalなケースの輸液(輸液の適応3RのResuscitation)は、その一部分のみのご紹介でした。次回は、病棟での輸液管理を見越して、Criticalなケースの輸液を研修医の先生方向けにポイントをもう少し追加してご紹介します。お楽しみに!
<参考文献>
1) Finfer S, et al: Intravenous fluid therapy in critically ill adults. Nat Rev Nephrol. 2018;14:541.
2) Harris T, et al: Fluid therapy in the emergency department: an expert practice review. Emerg Med J. 2018 ; 35: 511.
3) Hoste EA, et al: Four phases of intravenous fluid therapy: a conceptual model. Br J Anaesth. 2014; 113: 40
4) Freedman SB, et al: Effect of Dilute Apple Juice and Preferred Fluids vs Electrolyte Maintenance Solution on Treatment Failure Among Children With Mild Gastroenteritis: A Randomized Clinical Trial. JAMA. 2016; 315: 1966.
5) Evans L, et al: Surviving Sepsis Campaign: International Guidelines for Management of Sepsis and Septic Shock 2021. Crit Care Med. 2021; 49: e1063.
6)Yealy DM, et al: Early care of adults with suspected sepsis in the emergency department and out‐of‐hospital environment: a consensus‐based task force report. Ann Emerg Med. 2021; 78:1.
7) Young P, et al: Effect of a Buffered Crystalloid Solution vs Saline on Acute Kidney Injury Among Patients in the Intensive Care Unit: The SPLIT Randomized Clinical Trial. JAMA. 2015; 314: 1701.
8) Semler MW, et al: Balanced Crystalloids versus Saline in Critically Ill Adults. N Engl J Med. 2018; 378: 829.
9) Zampieri FG, et al: Effect of Intravenous Fluid Treatment With a Balanced Solution vs 0.9% Saline Solution on Mortality in Critically Ill Patients: The BaSICS Randomized Clinical Trial. JAMA. 2021; 326: 1.
10) Cecconi M, et al: Fluid challenges in intensive care: the FENICE study: A global inception cohort study. Intensive Care Med. 2015; 41: 1529.
<プロフィール>

柴﨑 俊一(しばざき・しゅんいち)
ひたちなか総合病院 総合内科
2010年、筑波大学医学専門学群医学類を卒業。諏訪中央病院にて初期研修を経て、2012年に同病院内科研修医。
その後、名古屋第二赤十字病院腎臓内科にて国内留学、諏訪中央病院にて腎臓・糖尿病内科/総合内科として勤務後に2017年から現職。
個人としては”日本の墨子”を目指し、組織としては、茨城1愛ある診療を目標にかかげる。市中病院改革:特に教育改革、ボトムアップ型組織マネジメントを進めている。
柴﨑 俊一
関連する記事・インタビュー
-
記事
3Rで整理する 輸液の基本の「き」 ~Routine maintenance:Non criticalの急性期維持輸液~
- 研修医
- 専攻医・専門医
3Rで整理する 輸液の基本の「き」 ~Routine maintenance:Non criticalの急性期維持輸液~
柴﨑 俊一
-
記事
3Rで整理する 輸液の基本の「き」 ~Resuscitation:Criticalな患者の輸液総論:“ROSD” 敗血症を例に~
- 研修医
- 専攻医・専門医
3Rで整理する 輸液の基本の「き」 ~Resuscitation:Criticalな患者の輸液総論:“ROSD” 敗血症を例に~
柴﨑 俊一
-
記事

3Rで整理する 輸液の基本の「き」 ~Resuscitation:敗血症のOptimization phaseをどう乗り切るか?~特に侵襲的モニタリングなし~
- 研修医
- 専攻医・専門医
3Rで整理する 輸液の基本の「き」 ~Resuscitation:敗血症のOptimization phaseをどう乗り切るか?~特に侵襲的モニタリングなし~
柴﨑 俊一
-
記事

3Rで整理する 輸液の基本の「き」 ~Redistribution:低Na血症の補正を超深掘り~
- 研修医
- 専攻医・専門医
3Rで整理する 輸液の基本の「き」 ~Redistribution:低Na血症の補正を超深掘り~
柴﨑 俊一
人気記事ランキング
-

著者が語る☆書籍紹介 『もう困らない外科系当直 歩いてくるレッドフラッグ (jmedmook)』
- 新刊
- 研修医
- 医書マニア
著者が語る☆書籍紹介 『もう困らない外科系当直 歩いてくるレッドフラッグ (jmedmook)』
三谷 雄己
-

先輩に聞いた! ①専門研修先探しのアドバイス
- 研修医
先輩に聞いた! ①専門研修先探しのアドバイス
-

書評『こどもの血液培養と菌血症 こけつきん11のオキテ』~子どもの菌血症診療を「楽しく深く」学べる一冊!
- 新刊
- 研修医
- 医書マニア
書評『こどもの血液培養と菌血症 こけつきん11のオキテ』~子どもの菌血症診療を「楽しく深く」学べる一冊!
三谷 雄己【踊る救急医】
-

著者が語る☆書籍紹介 『みんなで楽しくホスピタリストになろう!エビデンスと実臨床の架け橋』
- 新刊
- 研修医
- 医書マニア
著者が語る☆書籍紹介 『みんなで楽しくホスピタリストになろう!エビデンスと実臨床の架け橋』
永井 友基
-

医師が選ぶならどんな保険?お得な保険の選び方
- ライフスタイル
- 開業
- お金
医師が選ぶならどんな保険?お得な保険の選び方
-

著者が語る☆書籍紹介 『がっくんといっしょ エコー解剖のひろば』
- 新刊
- 研修医
- 医書マニア
著者が語る☆書籍紹介 『がっくんといっしょ エコー解剖のひろば』
石田 岳
-

整形外科に進まない研修医も必読!研修医が読んでおくべき整形外科系の医学書4選
- ベストセラー
- 研修医
- 医書マニア
整形外科に進まない研修医も必読!研修医が読んでおくべき整形外科系の医学書4選
三谷 雄己【踊る救急医】
-

著者が語る☆書籍紹介 『暗記しやすい! 医療現場の言いかえ英単語』
- 新刊
- 研修医
- 医書マニア
著者が語る☆書籍紹介 『暗記しやすい! 医療現場の言いかえ英単語』
山田 悠史
-
研修医や専攻医などの若手医師でも、医師賠償責任保険は必要?
- 研修医
- ライフスタイル
- お金
研修医や専攻医などの若手医師でも、医師賠償責任保険は必要?
-

2025年最新版 初期研修医におすすめの救急を学べる医学書10選
- ベストセラー
- 研修医
- 医書マニア
2025年最新版 初期研修医におすすめの救急を学べる医学書10選
三谷 雄己【踊る救急医】

